A flebite é uma inflamação que pode ocorrer nos vasos sanguíneos – especialmente nas veias – e causar desde incômodos leves a até quadros graves, com risco à vida.
Suas causas podem variar bastante, assim como as formas de tratamento.
A seguir vamos te contar tudo o que você precisa saber sobre essa condição, tanto para se proteger (e à sua família) quanto para saber o que fazer, caso se depare com essa situação.
Boa leitura!
.
O que é flebite?
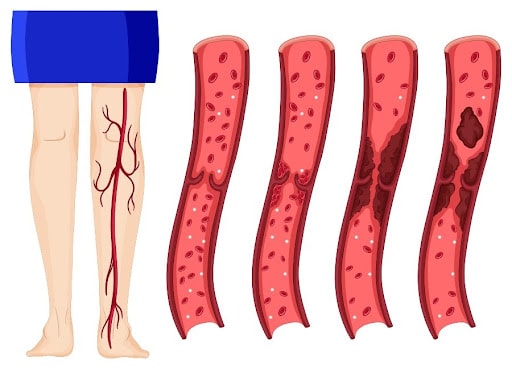
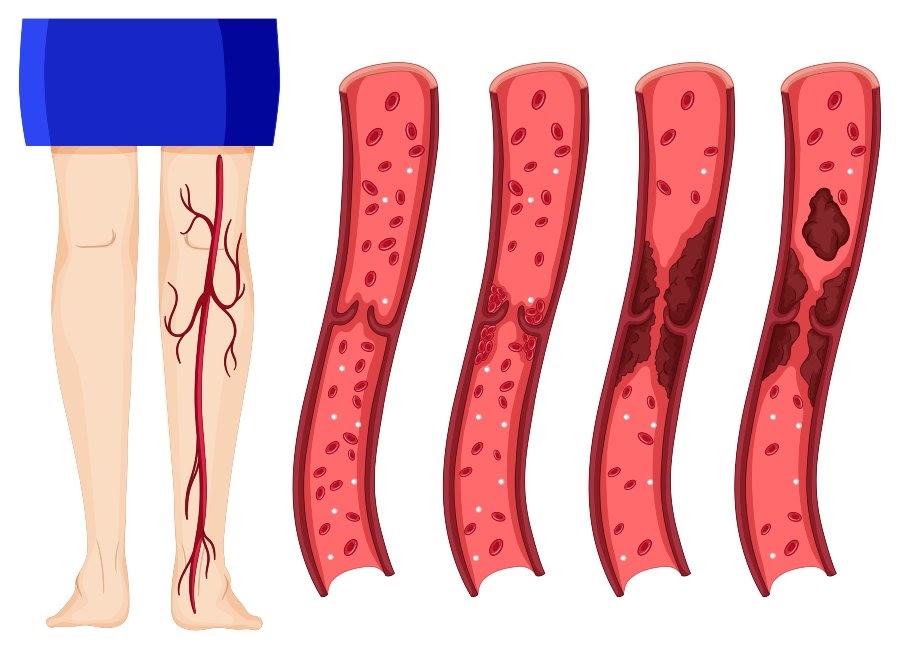
Flebite – também conhecida como tromboflebite – é uma condição médica que envolve a inflamação de uma veia e que pode ocorrer tanto em veias superficiais (localizadas próximas à superfície da pele) quanto em veias profundas.
Dependendo de qual tipo de veia é afetada, a flebite pode ser classificada em dois tipos principais:
✅ Flebite superficial: Afeta veias localizadas logo abaixo da pele. Geralmente, essa forma é menos grave, mas ainda pode causar desconforto significativo.
✅ Flebite profunda: Envolve veias mais profundas e é frequentemente associada a uma condição mais séria conhecida como trombose venosa profunda (TVP). Esta forma pode levar a complicações mais severas, incluindo embolia pulmonar, se um coágulo se desprender e viajar até os pulmões.
A flebite é uma inflamação venosa que pode variar de leve a severa, dependendo das veias afetadas e da presença de coágulos. O reconhecimento dos sinais iniciais e a compreensão da condição são essenciais para um tratamento eficaz e para a prevenção de complicações mais sérias.
.
Quais os sintomas? Como identificar?
A identificação precoce dos sintomas da flebite é fundamental para o tratamento adequado e para evitar complicações. Os sintomas podem variar dependendo se a inflamação afeta veias superficiais ou profundas.
Nos quadros de flebite superficial, os principais sintomas costumam ser:
✅ Dor e sensibilidade: Uma das queixas mais comuns é a dor na área da veia afetada, que pode ser acompanhada de sensibilidade ao toque.
✅ Vermelhidão: A pele sobre a veia inflamada pode ficar vermelha e quente
✅ Inchaço: Pode haver um leve inchaço na região afetada.
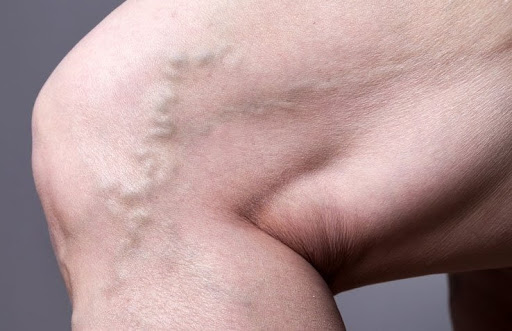
✅ Veia endurecida: A veia inflamada pode parecer dura e palpável sob a pele, às vezes parecendo um cordão.
.
Já nos casos de flebite profunda (trombose venosa profunda), os sintomas geralmente são:
✅ Dor intensa: A dor pode ser mais intensa e localizada na perna ou braço, dependendo da veia afetada.
✅ Inchaço extensivo: O inchaço tende a ser mais pronunciado e pode envolver toda a extremidade.
✅ Calor localizado: A área afetada pode estar visivelmente mais quente em comparação com outras partes do corpo.
✅ Alterações na cor da pele: A pele pode ficar pálida, avermelhada ou azulada.
✅ Sensação de peso: Pode haver uma sensação de peso ou cansaço na extremidade afetada.
Alguns outros sinais e sintomas gerais que podem surgir incluem febre, indicando uma possível infecção, além da sensação de cansaço ou indisposição sem motivo aparente.
Alguns sinais podem indicar quadros graves, que exigem a busca por ajuda médica o quanto antes, como dor severa, inchaço significativo ou alterações na cor da pele, é essencial procurar ajuda médica imediata.
Pessoas com histórico de trombose venosa profunda também devem ser particularmente vigilantes quanto a esses sintomas.
Finalmente, se houver dificuldade para respirar, dor no peito, tontura ou desmaio, é fundamental buscar atendimento de emergência, pois pode indicar uma embolia pulmonar, uma complicação grave da trombose venosa profunda.
Veja também: Quando devo ir ao angiologista?
.
O que causa flebite?
Existem diversos fatores de risco e condições que podem contribuir para o desenvolvimento dessa inflamação venosa e compreender essas causas ajuda na prevenção e no manejo da doença.
.
Imobilidade prolongada
Passar longos períodos sentado em viagens de avião ou carro pode diminuir a circulação sanguínea nas pernas, favorecendo o surgimento do problema em pessoas com essa tendência. Confinamento a uma cama devido a doença ou cirurgia também pode aumentar o risco de flebite.
.
Lesões nas veias
Contusões, fraturas ou lesões diretas nas veias podem desencadear inflamação, assim como procedimentos cirúrgicos, especialmente em áreas próximas a grandes veias, podem lesionar as paredes venosas.
.
Distúrbios de coagulação
A trombofilia é uma condição genética que aumenta a tendência de formação de coágulos sanguíneos.
O uso de contraceptivos orais ou terapia hormonal também têm o potencial de aumentar o risco de coagulação.
.
Estilo de vida
A falta de atividade física regular pode contribuir para a má circulação sanguínea, bem como hábitos como fumar, o que danifica as paredes dos vasos sanguíneos, aumentando o risco de inflamação e coágulos.
.
Condições médicas associadas
Algumas condições médicas têm o potencial de afetar o sistema de coagulação do sangue, aumentando o risco de flebite, como:
✅ Insuficiência venosa crônica: A dificuldade das veias em retornar o sangue ao coração pode causar estagnação e inflamação.
✅ Varizes: Veias dilatadas e tortuosas são mais suscetíveis a inflamações.
✅ Câncer: Quimioterapia e outros tratamentos podem aumentar o risco de formação de coágulos. Além disso, certos tipos de câncer podem aumentar a propensão à coagulação.
✅ Infecções: Infecções próximas às veias podem se espalhar para as paredes venosas, causando inflamação.
✅ Doenças autoimunes: Condições autoimunes (como lúpus) também podem causar inflamação sistêmica, incluindo das veias.
A flebite pode ser desencadeada por uma variedade de fatores. Identificar e gerenciar esses fatores de risco é essencial para a prevenção da flebite e a redução de suas complicações.
.
Como é feito o diagnóstico?
Em geral, quadros de flebite são investigados por médico(a) angiologista, e o diagnóstico da flebite envolve uma combinação de avaliação clínica e exames complementares. Os objetivos são confirmar a inflamação das veias, identificar a presença de coágulos sanguíneos e determinar a extensão e gravidade da condição.
A seguir, estão os principais métodos e procedimentos utilizados para diagnosticar a flebite.
.
Histórico médico
Em geral, são investigados os sintomas que o paciente está experimentando, como dor, inchaço, vermelhidão e calor na área afetada.
O histórico médico incluirá a avaliação de fatores de risco, como imobilidade recente, traumas, cirurgias, uso de contraceptivos orais, histórico familiar de distúrbios de coagulação e hábitos de vida (como tabagismo).
.
Exame físico
Também costuma ser feito um exame visual da área afetada, em busca de sinais de inflamação, como vermelhidão e inchaço e detectar endurecimento das veias ou cordões palpáveis, que são característicos da flebite superficial.
Pode ser feito o teste de flexão do pé para verificar a presença de dor na panturrilha, o que pode indicar tromboflebite profunda.
.
Exames de imagem
Além do exame físico, é importante que sejam feitos exames de imagem, a fim de confirmar definitivamente o quadro, que costumam incluir:
✅ Ultrassonografia com doppler: O exame de imagem mais comum para diagnosticar flebite, especialmente a trombose venosa profunda (TVP). Utiliza ondas sonoras para criar imagens das veias e detectar a presença de coágulos sanguíneos. Já a técnica Doppler pode avaliar o fluxo sanguíneo nas veias, identificando áreas de fluxo reduzido ou bloqueado.
✅ Angiografia venosa: Um corante de contraste é injetado em uma veia, e raios X são utilizados para visualizar as veias. Este exame é menos comum, mas pode ser utilizado quando os resultados da ultrassonografia não são conclusivos.
.
Exames laboratoriais
Por se tratar de um problema basicamente relacionado aos processos de coagulação do sangue, realizar exames sanguíneos também é importante, como:
✅ D-dímero: Este exame de sangue mede os fragmentos de proteínas que são liberados quando um coágulo sanguíneo se dissolve no corpo. Níveis elevados de D-dímero podem indicar a presença de coágulos, mas não são específicos para flebite e necessitam de confirmação adicional por imagem.
✅ Tempo de protrombina (TP) e tempo de tromboplastina parcial (TTP): Avaliam a capacidade do sangue de coagular e são úteis para monitorar pacientes em tratamento com anticoagulantes.
.
Avaliações complementares
Caso seja necessário, a investigação pode ser aprofundada, com a realização de exames ainda mais sofisticados, como ressonância magnética e a tomografia computadorizada, para obter imagens detalhadas das veias e tecidos circundantes, especialmente útil em áreas de difícil acesso ou em casos complexos, auxiliando na identificação de tromboses e na avaliação de complicações.
.
Tratamentos para flebite
O tratamento da flebite visa reduzir a inflamação, aliviar os sintomas e prevenir complicações, como a formação de coágulos sanguíneos que podem levar à embolia pulmonar.
As abordagens terapêuticas variam conforme o tipo e a gravidade da flebite, bem como a saúde geral do paciente. A seguir, estão os principais métodos de tratamento para flebite superficial e profunda.
.
Tratamento da flebite superficial
Nos quadros mais leves e superficiais, algumas medidas que podem ser adotadas incluem o uso de compressas quentes sobre a área afetada pode ajudar a reduzir a inflamação e aliviar a dor, além de manter elevados o braço ou a perna afetados, para ajudar a diminuir o inchaço e melhorar a circulação.
O uso de meias de compressão – quando indicadas por médico(a) – também podem ajudar a melhorar a circulação sanguínea e reduzir o inchaço.
Caminhar e realizar exercícios leves pode promover a circulação sanguínea e ajudar na recuperação.
Já como forma de alívio, podem ser usadas medicações como anti-inflamatórios e analgésicos, visando reduzir o quadro de dor e inflamação.
.
Tratamento da flebite profunda (trombose venosa profunda)
Já nos quadros mais graves, as medidas tomadas são outras, podendo incluir o uso de medicamentos anticoagulantes, visando prevenir a formação de novos coágulos e a extensão dos existentes, o que pode ser mantido por longo prazo para “afinar o sangue”.
Em casos graves, medicamentos trombolíticos podem ser administrados para dissolver coágulos grandes, embora essa opção seja menos comum devido aos riscos de hemorragia.
Em pacientes que não podem usar anticoagulantes, um filtro pode ser colocado na veia cava inferior para impedir que coágulos se desloquem para os pulmões.
Especialmente quando há risco de embolia pulmonar, pode ser necessário internar o paciente para monitoramento e tratamento intensivo.
————————————
Para cuidar da sua saúde e da sua família, conte com a Clínica CLAF. Dispomos de profissionais experientes e atenciosos, que darão o tratamento que você precisa e espera.
Se você está em Brasília ou Entorno, clique no link abaixo e venha cuidar da sua saúde conosco!