O Mounjaro, medicamento à base de tirzepatida, tem ganhado destaque como uma das opções mais promissoras para quem busca perder peso mais rapidamente. Com resultados expressivos em estudos e relatos de pacientes, ele tem sido apontado como uma alternativa eficaz e segura, especialmente para quem convive com obesidade ou sobrepeso.
O que é Mounjaro e por que ajuda a emagrecer
O Mounjaro é um medicamento injetável, que vem sendo usado tanto para o tratamento do diabetes tipo 2 quanto para auxiliar na perda de peso. Ele atua imitando dois hormônios naturais do intestino:
✅ GLP-1: atua no organismo ajudando a controlar a fome e a manter a sensação de saciedade por mais tempo, já que faz com que o alimento permaneça mais tempo no estômago. Ele também estimula a produção de insulina quando os níveis de glicose estão altos e reduz a liberação de glucagon, ajudando a equilibrar o açúcar no sangue.
✅ GIP: tem papel importante no estímulo da insulina e também melhora a forma como o corpo responde a ela. Além disso, participa da regulação da queima de gorduras e do uso da energia, contribuindo para o controle do peso e do metabolismo.
Essa combinação de efeitos explica por que os resultados costumam ser mais rápidos e significativos do que com outros medicamentos usados para o mesmo fim.
Resultados reais na perda de peso
Os estudos clínicos feitos com o Mounjaro mostram números animadores. Pessoas em tratamento, acompanhadas por profissionais de saúde, chegaram a perder entre 15% e 21% do peso inicial em pouco mais de um ano, enquanto aquelas que não usaram o medicamento tiveram perdas bem menores, próximas de 3%.
Em alguns casos, sobretudo em mulheres acompanhadas em programas de longo prazo, a redução ultrapassou 23% do peso corporal. Isso significa que alguém com 90 kg poderia chegar a perder mais de 20 kg. Esses resultados chamam a atenção porque foram observados em diferentes perfis de pacientes, reforçando o potencial do Mounjaro quando usado de forma correta e com supervisão médica.
Como o tratamento é feito?
Geralmente, o médico começa com uma dose pequena, aplicada com uma injeção sob a pele, uma vez por semana. Se seu corpo responder bem, ele pode aumentar a dose aos poucos.
Além disso, a perda de peso vem melhor quando o remédio é combinado com uma alimentação balanceada e exercícios. Mas atenção: cada pessoa é única, e só um médico pode ajustar o tratamento para você.
Quem pode usar Mounjaro?
Segundo a Anvisa, o Mounjaro está aprovado para pacientes adultos que apresentam obesidade ou sobrepeso associado a outras condições de saúde. Isso significa que pessoas com:
✅ IMC igual ou acima de 30 kg/m² (obesidade)
✅ Ou IMC igual ou acima de 27, quando há doenças associadas como diabetes tipo 2, hipertensão ou apneia do sono.
Nesses casos, o remédio pode ser uma ferramenta auxiliar no tratamento, sempre acompanhado de reeducação alimentar, prática de exercícios e acompanhamento profissional.
Preciso de receita para comprar o Mounjaro?
Sim, o Mounjaro – assim como outras “canetas emagrecedoras”, como Ozempic, Wegovy e Saxenda – só pode ser comprado com prescrição médica obrigatória, e agora há uma exigência adicional: a farmácia deve reter uma via da receita no momento da venda.
Isso significa:
✅ A receita precisa ser recente (com validade de até 90 dias).
✅ Deve vir em duas vias: uma fica retida no estabelecimento, e a outra, com você.
✅ A medida vale para todas as compras, inclusive online.
Essa exigência tem como objetivo reduzir o uso indiscriminado – como automedicação ou busca por emagrecimento estético sem acompanhamento médico – e garantir que pessoas com necessidades clínicas reais tenham acesso ao medicamento.
Para quem é contraindicado
O uso do Mounjaro não é recomendado para as seguintes situações:
✅ Pessoas com alergia à tirzepatida ou a qualquer componente da fórmula;
✅ Gestantes ou mulheres em fase de amamentação;
✅ Quem tem histórico de pancreatite grave;
✅ Pacientes com problemas graves no fígado, nos rins ou na vesícula biliar (necessitam de avaliação médica detalhada);
✅ Menores de 18 anos, pois não há estudos suficientes sobre a segurança nesse grupo.
Vantagens do Mounjaro para o Ozempic
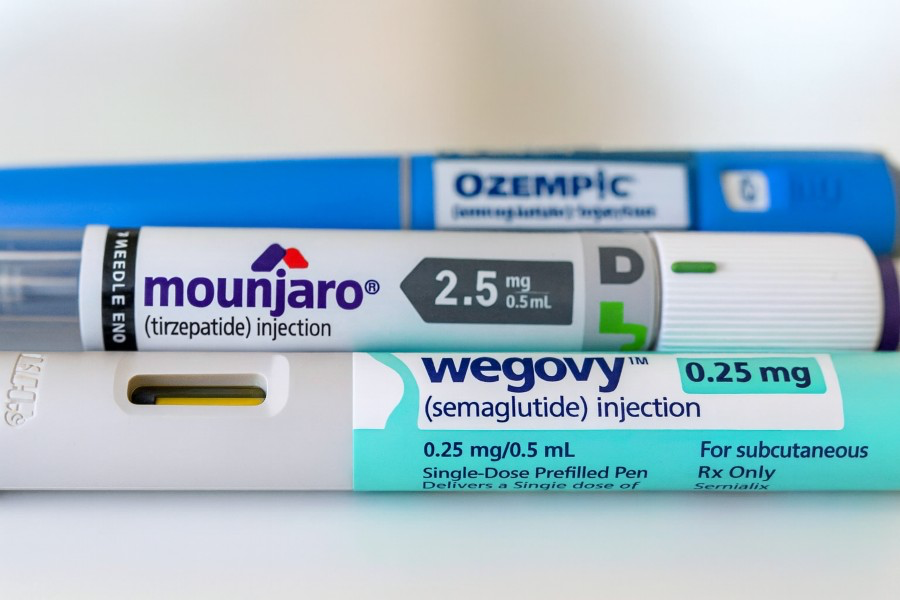
Mounjaro e Ozempic são medicamentos da mesma classe, mas atuam de forma um pouco diferente. Enquanto o Ozempic age apenas sobre um hormônio (GLP-1), o Mounjaro age em dois (GLP-1 e GIP).
Isso significa que o Mounjaro pode oferecer uma perda de peso mais intensa e um melhor controle da glicose, já que atua em duas frentes no organismo. Estudos mostraram que pessoas em uso do Mounjaro perderam mais peso em comparação direta com quem utilizava Ozempic.
Em contrapartida, ele pode ter os mesmos efeitos colaterais gastrointestinais comuns ao Ozempic, como náusea e desconforto abdominal e, em alguns casos, pode ser mais caro ou difícil de encontrar.
Assim, a escolha entre Mounjaro e Ozempic deve ser feita junto ao médico, considerando o perfil de cada pessoa, os resultados esperados e a tolerância a possíveis efeitos adversos.
Perguntas frequentes (FAQ)
❓Quanto dá para perder em um mês?
Em média, 1% a 2% do peso, especialmente nos primeiros meses.
❓É só aplicar e pronto?
Não. A aplicação é semanal, deve ser feita em local diferente do corpo (como barriga, braço ou coxa), e sempre combinada com dieta e exercícios.
❓Esse remédio serve para qualquer pessoa?
Não. Só pode ser prescrito quando indicado por um médico, e o tratamento deve ser acompanhado.
❓Por que ele emagrece mais que outros?
Porque age em dois hormônios. Isso ajuda o corpo a se sentir satisfeito com menos comida e ainda contribui para o aproveitamento da energia de uma forma mais eficiente que outros remédios parecidos.
———————
Se o seu objetivo é emagrecer de forma segura, entender como o Mounjaro funciona e se ele pode ser uma opção para você, conte com a Clínica CLAF. Nossa equipe de endocrinologistas está pronta para avaliar, orientar e acompanhar você com cuidado e atenção.
Se você está no Distrito Federal ou Entorno, clique no link abaixo para agendar sua consulta e vir cuidar da sua saúde conosco!







